Одним из вариантов ограниченной склеродермии является идиопатическая атрофодермия Пазини – Пьерини. Этот редкий дерматоз относится к поверхностному, абортивному, более лёгкому варианту бляшечной склеродермии без признаков уплотнения кожи. Заболевание рассматривается как разновидность склероатрофического процесса, занимающего промежуточное положение между бляшечной склеродермией и первичной атрофией кожи [1,3].
Как самостоятельная форма атрофии кожи заболевание выделено А. Pasini (1923), L.E. Pierini (1939) [9].
Этиология и патогенез не установлены. Описаны семейные случаи [10], что, по мнению авторов, может свидетельствовать о роли наследственности в развитии болезни. Локализация по ходу нервного ствола послужила основанием считать возможным нейрогенный, а обнаружение антиядерных антител – иммунный генез процесса [11]. Выявление в сыворотке многих больных антител к Borrelia burgdorferi, а так же получение в отдельных случаях культуры возбудителя из очагов поражения не исключают инфекционную природу болезни [8].
Клиническая картина атрофодермии Пазини – Пьерини обычно представлена немногочисленными или множественными до 20, крупными до 10 см. и больше, округлой или овальной формы, поверхностными, слегка западающими очагами на коже, с последующей атрофией без склонности к регрессу. Высыпания чёткие, с гладкой поверхностью, имеют синевато-фиолетовый, коричневато-голубоватый или бледно-розовый цвет, иногда с просвечивающими венами, постепенно переходящие в окружающую клинически неизмененную кожу. Элементы локализуются преимущественно на спине и груди. Ведущим клиническим признаком заболевания считается нарушение пигментации (гиперпигментация). Могут быть диссеминированные мелкопятнистые очаги [1,4]. Уплотнения в основании элементов обычно не бывает. Воспаление и лиловый венчик по периферии очагов у большинства больных отсутствует [2]. Болезнь возникает у лиц молодого или среднего возраста, иногда у пожилых, чаще у женщин [7]. Субъективные расстройства отсутствуют. Течение длительное, медленно прогрессирующее. Наряду с растущими старыми очагами могут появляться новые. Возможна спонтанная стабилизация [6].
Дифференциальную диагностику в первую очередь проводят с очаговой склеродермией. При идиопатической атрофодермии отсутствуют уплотнение, лиловое кольцо вокруг очага атрофии. Очаги прогрессирующей атрофодермии редко располагаются на туловище, атрофические изменения выражены, кожа напоминает смятую папиросную бумагу. При ограниченной панатрофии кожи процесс более глубокий. Клинические проявления симптоматического ливедо схожи с атрофодермией Пазини – Пьерини, что приводит в ряде случаев к неправильному диагнозу. При анетодермии наблюдается симптом «проваливания» пальца и грыжевидные выпячивания. Для синдрома Иценко-Кушинга характерны множественные багрово-синюшные пятна и отмечается мраморный рисунок, нередко переходящий в цианотическую эритему, типичные очаговые атрофические полосы. Правильной диагностике помогают данные о длительном приёме кортикостероидов и лабораторные исследования, указывающие на гиперхолестеринемию, гипергликемию и повышенное содержание кортизола [3-6].
Диагноз должен быть подтверждён патогистологическим исследованием кожи очага поражения. При идиопатической атрофодермии Пазини – Пьерини в начале заболевания выявляют отёк дермы, утолщение коллагеновых пучков, умеренно выраженные воспалительные периваскулярные инфильтраты из лимфоцитов, преимущественно с хелперными функциями и плазматических клеток. Придатки кожи исчезают. Позднее уменьшается количество эластических волокон, выявляются их разрывы, развивается атрофия эпидермиса, уменьшаются воспалительные инфильтраты. Характерна повышенная васкуляризация, сосуды имеют утолщённую фиброзную стенку и суженный просвет. Стабилизация процесса может наступить без лечения [5].
Статьи, описывающие данную форму склеродермии немногочисленны, тем интересней рассмотреть новый клинический случай.
Цель исследования. Ознакомление и дифференциальная диагностика с клиническим случаем редкого дерматоза.
Материалы
и методы исследования
Нами проведено обследование и наблюдение пациентки Х.Ф., 60 лет, обратившейся с жалобами на высыпания на коже шеи и туловища.
Считает себя больной с 2012 г., когда под молочной железой появился синюшно-бурый очаг, постепенно увеличивающийся по периферии, неправильной формы и мраморным рисунком. Высыпания со временем возникли ещё на шее, спине и животе. Субъективные ощущения не отмечала и к врачу не обращалась. Семейный и аллергоанамнез не отягощены. В детстве перенесла ветряную оспу, краснуху; ОРВИ болеет редко.
В анамнезе: гипертоническая болезнь, ИБС, кардиосклероз, дисциркуляторная энцефалопатия, в 2013 г. проводилось оперативное вмешательство – тиреоидэктомия.
Были проведены обшеклиническое, иммунологическое и гистопатологическое исследования.
Результаты исследования
и их обсуждение
При объективном исследовании пациентка в удовлетворительном состоянии. Поражение кожи носит распространённый характер. Высыпания располагаются ассиметрично преимущественно в области спины, шеи, живота и груди в виде пятен неправильной формы с нерезко выраженной розовато-синюшной и телесной окраской, мягкой консистенции, размером 2-5 см. Атрофия кожи по периферии, уплотнения нет (рис. 1). Субъективных ощущений нет.
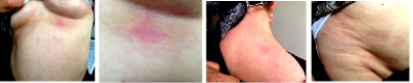
Рис. 1. Очаги высыпания на коже груди, шеи и живота
Проведены лабораторные исследования: в общем анализе крови лимфоциты 39,3++ %. Общие анализы мочи, биохимия крови без патологии; РМП, ИФА на вирус гепатита В,С – отрицательные. Обследование на маркеры аутоиммунных заболеваний: антинуклеарные АТ: 0,2 коэф. позитив (N=0-1,5); <1,0 – антитела не обнаружены; 1,0-1,2 – результат сомнительный; >1,2 – антитела обнаружены. В сыворотке крови антител к Borrelia burgdorferi не обнаружено.
При патогистологическом исследовании биоптата поражённой кожи (рис. 2,а,б) отмечается участок кожи с признаками атрофии эпидермиса и сосочкового слоя. Под эпидермисом кровоизлияния, в дерме вокруг сосудов значительные лимфоидно-клеточные инфильтраты. Некоторые сосуды полнокровны, склерозированы за счёт зрелых коллагеновых волокон.
а б в
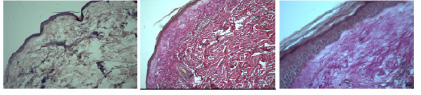
Рис. 2. Истончение эпидермиса, склероз субэпидермального слоя дермы, утолщение сосудистых стенок и сужение просвета мелких артерий. Окраска гематоксилином и эозином (а). Окраска по Ван Гизону (б – х 50, в – х 400)
На основании выше приведенного выставлен диагноз: атрофодермия идиопатическая Пазини – Пьерини.
Назначено лечение:
пенициллин по 500 000 ЕД 4 раза в сутки в/м (20 млн Ед на курс); пентоксифиллин 2 % – 5,0 мл в 200 мл 0,9 % р-ра хлорида натрия в/в капельно №10; аскорутин и аевит 3 раза в день; местно: 5 % мазь актовегин 2 раза в день тонким слоем.
Физиотерапия: диатермия. Рекомендованы серные ванны.
Пациентка выписана со значительным клиническим улучшением, высыпания практически регрессировали, осталась пигментация светло-розового цвета и лёгкая атрофия по периферии. Взята на «Д» учёт.
Выводы
Интерес приведенного клинического случая состоит в редкости данной формы склеродермии. Проявления атрофодермии Пазини – Пьерини без явных склератрофических процессов кожи требуют обязательного патогистологического исследования, позволяющего при незначительных клинических признаках атрофии в очагах выставить правильный диагноз.
Библиографическая ссылка
Бетрозов В.Т., Дашевская О.В., Джаваева Д.Г., Таймазова Ф.Н. ИДИОПАТИЧЕСКАЯ АТРОФОДЕРМИЯ ПАЗИНИ – ПЬЕРИНИ, КЛИНИЧЕСКИЙ СЛУЧАЙ // Современные наукоемкие технологии. 2014. № 6. С. 29-31;URL: https://top-technologies.ru/ru/article/view?id=34644 (дата обращения: 13.02.2026).



